- Kỹ thuật hỗ trợ sinh sản (Assisted Reproductive Technologies – ART) là tập hợp các phương pháp và kỹ thuật được sử dụng để giải quyết các vấn đề về vô sinh hoặc để giúp các cặp vợ chồng có thể sinh con bằng kỹ thuật hỗ trợ sinh sản trong trường hợp họ không thể có con một cách tự nhiên.
Hiện nay, IVFMD có thể thực hiện được các kỹ thuật hỗ trợ sinh sản: Thụ tinh trong ống nghiệm – IVF, Tiêm tinh trùng vào bào tương noãn – ICSI, Bơm tinh trùng vào buồng tử cung – IUI…
1. Thụ tinh trong ống nghiệm – IVF (In-vitro Fertilization)
IVF là phương pháp giúp noãn và tinh trùng được thụ tinh trong ống nghiệm đúng theo như tên gọi của kỹ thuật. Từ “in-vitro” trong tiếng Latin có nghĩa là “trong ống nghiệm”. IVF là một trong các kỹ thuật hỗ trợ sinh sản phổ biến nhất.
Phương pháp này thường được chỉ định khi:
- Tắc vòi trứng
- Tinh trùng ít, yếu, dị dạng (không đủ để bơm tinh trùng vào buồng tử cung)
- Không tinh trùng, phải lấy tinh trùng từ mào tinh, tinh hoàn
- Người vợ lớn tuổi
- Bơm tinh trùng nhiều lần thất bại.
Tóm tắt các bước kỹ thuật hỗ trợ sinh sản IVF:
- Kích thích buồng trứng cho người vợ bằng cách tiêm nội tiết tố giúp noãn phát triển.
- Chọc hút noãn từ buồng trứng và lưu giữ.
- Chuẩn bị tinh trùng chồng.
- Cấy tinh trùng và noãn trong môi trường nhân tạo để hình thành phôi. Bước này được thực hiện trong ống nghiệm.
- Theo dõi noãn được thụ tinh tạo thành phôi.
- Chuyển phôi vào buồng tử cung cho người vợ với lượng nhất định để phôi này làm tổ và phát triển thành bào thai.
Tìm hiểu thêm về quy trình thực hiện IVF tại IVFMD
2. Tiêm tinh trùng vào bào tương noãn – ICSI (Intracytoplasmic Sperm Injection)
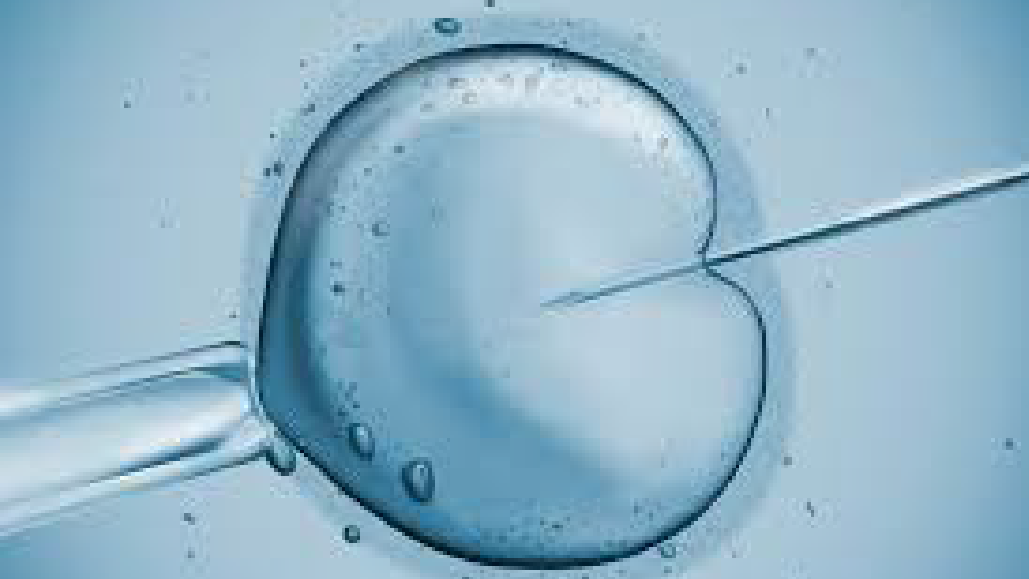
ICSI là phương pháp cho tinh trùng vào noãn bằng cách sử dụng một ống mỏng. ICSI được sử dụng trong trường hợp người chồng có vấn đề về tinh trùng (tinh trùng rất ít, di động yếu hoặc chất lượng kém).
Chỉ định của ICSI cho:
- Vô sinh nam (tinh trùng ít, yếu, dị dạng nhiều, không tinh trùng trong tinh dịch phải lấy bằng phẫu thuật)
- Bất thường thụ tinh
- Vô sinh không rõ nguyên nhân
- Thất bại với thụ tinh ống nghiệm bình thường
Tóm tắt kỹ thuật:
- Kích thích buồng trứng cho người vợ bằng cách tiêm nội tiết tố giúp noãn phát triển.
- Chọc hút noãn từ buồng trứng và lưu giữ.
- Chuẩn bị tinh trùng.
- Tiêm một tinh trùng duy nhất trực tiếp vào một noãn dưới kính hiển vi.
- Chuyển phôi vào buồng tử cung cho người vợ với lượng nhất định để phôi này làm tổ và phát triển thành bào thai.
3. Bơm tinh trùng vào buồng tử cung – IUI:
Phương pháp bơm tinh trùng vào buồng tử cung (IUI – Intrauterine Insemination) là một trong các phương pháp điều trị hiếm muộn được sử dụng để tăng cơ hội thụ thai cho các cặp vợ chồng vô sinh hoặc gặp khó khăn trong việc thụ thai. Quá trình này bao gồm thu thập tinh trùng từ người chồng, tinh trùng sau đó được tuyển chọn và xử lý để loại bỏ những tinh trùng kém chất lượng hoặc không còn sống. Sau đó, tinh trùng được đưa vào buồng tử cung của người vợ bằng cách sử dụng một ống dẫn tinh trùng qua âm đạo.
Chỉ định đối với người chồng:
- Có rối loạn xuất tinh: Lỗ tiểu đóng thấp, xuất tinh ngược dòng, rối loạn cương.
- Tinh trùng ít, tinh trùng kém di động, tinh trùng dị dạng, hoặc phối hợp các yếu tố trên với mức độ nhẹ.
- Kháng thể kháng tinh trùng ở nam giới, hoặc kháng thể kháng tinh trùng ở nữ giới.
Chỉ định đối với người vợ:
- Rụng trứng không đều.
- Lạc nội mạc tử cung mức độ nhẹ và trung bình.
- Vô sinh chưa rõ nguyên nhân.
Các yếu tố khác như tuổi của người vợ, chất lượng tinh trùng và sức khỏe tổng thể của cả hai vợ chồng cũng ảnh hưởng đến khả năng thụ thai.
Để hỗ trợ IUI, các bước cơ bản sau đây có thể được thực hiện:
- Đánh giá sức khỏe: Kiểm tra các yếu tố như chức năng sản sinh của người vợ, độ dày của niêm mạc tử cung và noãn. Người chồng cũng cần được kiểm tra để đảm bảo rằng tinh trùng đủ mạnh để thụ tinh.
- Sử dụng thuốc kích thích rụng trứng: Để đảm bảo người vợ phát triển đủ số lượng noãn cho IUI. Thuốc này thường được sử dụng trong vòng 7-14 ngày và có thể được tiêm hoặc uống.
- Thu thập tinh trùng: Thu thập, lựa chọn và chuẩn bị để sử dụng cho IUI.
- Thực hiện IUI: Khi người vợ đến giai đoạn rụng trứng, tinh trùng được chuyển đến tử cung thông qua cổ tử cung sử dụng ống nghiệm. Quá trình này thường chỉ mất vài phút và không đau đớn.
- Theo dõi và giám sát: Sau khi thực hiện IUI, người vợ cần được giám sát để đảm bảo rằng tinh trùng vào tử cung đã thụ tinh thành công. Nếu quá trình thụ thai thành công, người vợ sẽ được theo dõi kỹ lưỡng trong các tuần đầu tiên của thai kỳ.
Tìm hiểu thêm về tỉ lệ thành công của phương pháp IUI tại IVFMD
4. Vi phẫu trích tinh trùng từ tinh hoàn (TESE) và vi phẫu trích tinh trùng từ mào tinh (PESA)
TESA và PESA là phương pháp lấy tinh trùng trực tiếp từ tinh hoàn. Các phương pháp hỗ trợ sinh sản này được sử dụng trong trường hợp người chồng không có tinh trùng trong tinh dịch (ví dụ do tắc ống dẫn tinh,…) trong các lần xuất tinh.
Lúc này tinh trùng vẫn có thể được thu nhận từ tinh hoàn (TESE) hoặc từ mào tinh (PESA). Các bác sĩ sẽ tiến hành vi phẫu thuật để trích lấy các mẫu mô có thể chứa tinh trùng. Thủ thuật này yêu cầu gây tê tại chỗ và thường không gây đau. Sau đó, bác sĩ sẽ sử dụng tinh trùng thu nhận được để tiến hành ICSI. Thông thường, tinh trùng thu nhận qua phương pháp này có thể sẽ được đông lạnh để sử dụng về sau.
5. Hỗ trợ phôi thoát màng
Sau khi noãn và tinh trùng thụ tinh với kỹ thuật IVF hoặc ICSI, phôi được chuyển vào buồng tử cung để làm tổ và phát triển thành thai. Bao bên ngoài phôi là màng trong suốt. Trong một số trường hợp, lớp màng này bị cứng dần bất thường hoặc không mỏng đi trong quá trình phôi phát triển.
Điều này làm cho phôi không thể thoát ra ngoài và bám vào nội mạc tử cung để làm tổ (hiện tượng phôi thoát màng). Vì vậy, kỹ thuật làm mỏng hoặc làm thủng màng trong suốt bên ngoài phôi đã ra đời, giúp phôi dễ thoát ra ngoài và làm tổ vào tử cung hơn. Nhờ đó giúp cải thiện tỉ lệ thành công khi làm thụ tinh trong ống nghiệm.
Phương pháp này đặc biệt hiệu quả trong các trường hợp:
- Bệnh nhân thất bại nhiều lần mặc dù chất lượng phôi tốt
- Bệnh nhân chuyển phôi trữ lạnh
- Bệnh nhân ít phôi, lớn tuổi
- Bệnh nhân có phôi có màng trong suốt dày bất thường
- Bệnh nhân thực hiện kỹ thuật trưởng thành trứng trong ống nghiệm (IVM)
Kỹ thuật hỗ trợ sinh sản này sẽ được thực hiện như sau: Kỹ thuật viên sẽ chọc thủng hoặc làm mỏng màng phôi bằng dung dịch có tính axit nhẹ hoặc tia laser trước khi chuyển phôi để hỗ trợ phôi thoát màng. Kỹ thuật này được thực hiện trong phòng nuôi cấy phôi khi cần thiết. Phụ nữ lớn tuổi hoặc những người thất bại sau nhiều chu kỳ thụ tinh trong ống nghiệm cần được thực hiện kỹ thuật này.
6. Đông lạnh noãn và phôi
Đông lạnh noãn (egg freezing) và phôi (embryo freezing) là hai phương pháp tạo điều kiện để lưu trữ tinh trùng và phôi để sử dụng cho các kỹ thuật thụ tinh trong ống nghiệm (IVF) trong tương lai.
Bảo quản lạnh, còn được gọi là trữ lạnh, là kỹ thuật lưu trữ noãn hoặc phôi ở nhiệt độ rất thấp để sử dụng sau đó. Nhờ kỹ thuật này, bệnh nhân sẽ có thêm cơ hội có thai mà không cần kích thích buồng trứng và chọc hút noãn lần nữa.
Với các tiến bộ hiện nay của kỹ thuật thuỷ tinh hoá (đông lạnh cực nhanh), khả năng có thai khi chuyển phôi sau rã đông là tương đương với chuyển phôi tươi.
Quá trình đông lạnh này giúp duy trì tình trạng sống của tinh trùng và lưu trữ chúng trong khoảng thời gian dài, cho phép chúng được sử dụng trong quá trình thụ tinh trong ống nghiệm (IVF) vào thời điểm sau này.
Khi áp dụng kỹ thuật hỗ trợ sinh sản này, nguy cơ đa thai sẽ cao hơn bình thường nhưng vấn đề này có thể giảm thiểu được. Hiện nay, trung bình 21% thai kỳ IVF và ICSI là sinh đôi và 1% là sinh ba. Nguyên nhân chủ yếu là do chuyển nhiều phôi vào buồng tử cung để tăng cơ hội thành công. Bạn hãy thảo luận với bác sĩ cách giảm thiểu nguy cơ đa thai trước khi bắt đầu điều trị.
Cả hai phương pháp này đều rất hiệu quả và an toàn. Việc sử dụng các phương pháp này cần được hướng dẫn và giám sát bởi các chuyên gia để đảm bảo hiệu quả và an toàn tối đa.
7. Xin noãn khi làm thụ tinh trong ống nghiệm
Xin noãn là quy trình trong đó một phụ nữ hiến tặng noãn của mình cho một phụ nữ khác không thể thụ tinh bằng noãn của chính họ.
Chỉ định của hiến nhận noãn:
- Người vợ được chẩn đoán giảm dự trữ buồng trứng.
- Người vợ được chẩn đoán có bất thường di truyền, là nguyên nhân dẫn tới hiếm muộn hoặc thất bại làm tổ hoặc thai lưu, sẩy thai liên tiếp.
- Người vợ có tiền sử thất bại thụ tinh, bất thường trứng.
Lưu ý: Việc hiến tặng noãn không mang mục đích thương mại.
Trong trường hợp này, thụ tinh trong ống nghiệm được tiến hành như bình thường, chỉ khác ở chỗ, người được tiêm thuốc kích thích buồng trứng là người cho noãn.
Cùng lúc đó, người nhận cũng được tiêm thuốc để có chu kỳ tương thích với người cho và để chuẩn bị nội mạc tử cung đón nhận phôi làm tổ. Noãn thu nhận sẽ được thụ tinh với tinh trùng của chồng người nhận, sau đó phôi được chuyển vào buồng tử cung của người nhận.
Một phác đồ khác ngày càng phổ biến là sau khi chọc hút, noãn người cho sẽ được thụ tinh với tinh trùng người nhận để tạo thành phôi. Sau đó phôi được đông lạnh và được rã đông để chuyển vào buồng tử cung người nhận.
8. Chẩn đoán di truyền tiền làm tổ (PGT)
PGT là kỹ thuật có thể được sử dụng trong quy trình thụ tinh trong ống nghiệm, dùng để kiểm tra các bất thường di truyền của phôi. PGT đưa ra thông tin về sức khỏe di truyền của phôi để giúp chuyên gia Hỗ trợ sinh sản chọn ra phôi tốt nhất để chuyển và cải thiện khả năng có được thai kỳ trọn vẹn.
Các xét nghiệm tiền làm tổ có các lợi ích sau đây:
- Tăng khả năng đậu thai
- Giảm nguy cơ sẩy thai
- Thêm tự tin khi chuyển phôi đơn, tránh rủi ro về sức khỏe khi phải cấy phôi đôi hoặc ba.
- Giảm số chu kỳ làm IVF cũng như chi phí của mỗi lần làm thêm IVF.
- Tăng cơ hội con sinh ra khỏe mạnh
Kỹ thuật được thực hiện trong phòng xét nghiệm trước khi phôi được chuyển vào buồng tử cung. Điều này làm giảm nguy cơ trẻ có bất thường di truyền nghiêm trọng.
Những ai nên làm xét nghiệm di truyền tiền làm tổ
- Phụ nữ có độ tuổi cao khi làm IVF/ICSI (35 tuổi trở lên)
- Phụ nữ hoặc các cặp vợ chồng vô sinh không rõ nguyên nhân
- Phụ nữ đã từng làm thụ thai trong ống nghiệm IVF thất bại
- Thất bại làm tổ liên tiếp
- Phụ nữ đã sẩy thai nhiều lần
- Phụ nữ có tiền sử thai kỳ bất thường hoặc có con mang bất thường di truyền
Sàng lọc có thể phát hiện một loạt các bất thường, bao gồm cả hội chứng Down, bệnh xơ nang, bệnh máu khó đông A, bệnh Tay-Sachs và hội chứng Turner. PGT chỉ được chỉ định trong một số trường hợp rõ ràng. Kỹ thuật này có thể thực hiện ở Việt Nam.
Các kỹ thuật Hỗ trợ sinh sản đòi hỏi một sự phối hợp chặt chẽ giữa các chuyên gia y tế như bác sĩ sản khoa, chuyên gia vô sinh học, chuyên gia tế bào và chuyên gia dinh dưỡng để đảm bảo kết quả tốt nhất cho các cặp vợ chồng.
Không hề có tỉ lệ thành công tuyệt đối trong điều trị hiếm muộn, và đôi khi những con số trung bình có thể làm bạn hiểu lầm. Tỉ lệ thành công phụ thuộc vào nhiều yếu tố, bao gồm cả tuổi, nguyên nhân hiếm muộn và kinh nghiệm của bác sĩ điều trị, kinh nghiệm và tay nghề của các chuyên viên nuôi cấy phôi,…

